医療特集
身近に迫る糖尿病 - 原因・症状・検査・合併症
更新日:2017/09/22
近年、糖尿病患者さんの数が増えているのをご存知ですか?食生活の欧米化や現代的な生活習慣により、5人に1人は何らかの対策が必要といわれ、あなたの身近にも迫っています。
糖尿病とはどのような病気なのでしょうか。その背景にあるもの、症状について、そして私たちが普段から気を付けていくことはどのようなことなのかを伺いました。

お話を伺った先生:
NTT東日本関東病院 糖尿病・内分泌内科 部長
林 道夫(はやし みちお)
成人の5人に1人が糖尿病かその予備群
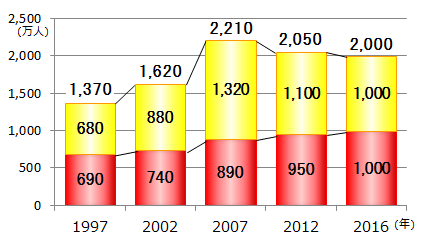
糖尿病が強く疑われる人は2016年時点で推計1,000万人に上ったことが、2017年9月21日厚生労働省から公表されました。糖尿病の可能性を否定できない人(以下、予備群と呼びます)は、2007年から減少を続けているものの、1,000万人いると推計されています(図1 厚生労働省平成28年国民健康・栄養調査)。糖尿病が強く疑われる人とその予備群を合わせると2,000万人ですから、20歳以上の国民の5人に1人がなんらかの糖尿病対策を必要としていることになります。(成人人口をおよそ1億人として算出)
-
 糖尿病の可能性を否定できない人(糖尿病予備群)
糖尿病の可能性を否定できない人(糖尿病予備群)
-
 糖尿病が強く疑われる人(糖尿病)
糖尿病が強く疑われる人(糖尿病)
- (20歳以上、男女計)
図1 推計人数(厚生労働省 平成28年国民健康・栄養調査より改変)
運動とカロリーのアンバランスが糖尿病を生む
糖尿病の人口は昭和40年ごろから、高度経済成長と歩みを合わせるかのように右肩上がりに増え続けてきました。
「昭和40年代からマイカーブームで自動車が増え、人々はあまり歩かなくなりました。また、食生活の欧米化が始まったのもこの頃です。こういった生活の変化が、糖尿病人口が増えている背景にあると考えられています」と林道夫先生は話します。「でも意外に思われるかもしれませんが、カロリーベースでいうと、日本人の食事は現在より昭和30年代のほうが多かったのです。ダイエットブームなどもあり、最近の摂取カロリーは昭和30年代に比べて少なくなっています」。
つまり、現在の身体活動量の減少は、カロリー摂取量の減少より大きいということです。糖尿病の増加にはこのアンバランスが背景にあることを、まずは認識する必要がありそうです。
高齢者にとって糖尿病は決して他人ごとではない
糖尿病人口は40代から徐々に増え始め、年齢が高くなるにつれて多くなっていきます。発病率は男性のほうが女性より高い傾向にあります。
「高齢になると筋肉量が減るので血糖が上がりやすくなります。高齢者人口の増加は、糖尿病の患者が増える大きな要因なのです」。日本社会の現状と糖尿病増加は、深く結びついているのです。
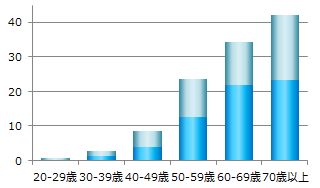
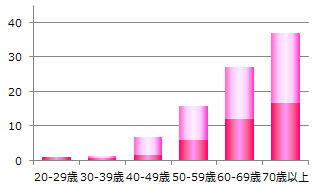
図2は糖尿病とその予備群の、性別・年齢階級別の割合を示しています。年代別にみると50代で5人に1人、60代では3人に1人が糖尿病が疑われる人であることを示しており、決して他人ごとではないことがわかります。
<男性>
-
 糖尿病の可能性を否定できない者の割合(%)
糖尿病の可能性を否定できない者の割合(%)
-
 糖尿病が強く疑われる者の割合(%)
糖尿病が強く疑われる者の割合(%)
<女性>
-
 糖尿病の可能性を否定できない者の割合(%)
糖尿病の可能性を否定できない者の割合(%)
-
 糖尿病が強く疑われる者の割合(%)
糖尿病が強く疑われる者の割合(%)
図2 20歳以上、性別・年齢階級別の割合(厚生労働省 平成28年国民健康・栄養調査より作成)
単身者の増加も見逃せない要素
糖尿病増加の背景として見逃せない要素に、1人暮らしの増加も挙げられます。
「この数十年でコンビニや外食産業が増えるとともに、1人暮らしも増えています。これは、朝昼夕の食事を自宅で家族と食べる習慣が破綻していることを意味しています」と林先生は話します。「ご飯があって、主菜と副菜があって、お味噌汁がある。こういった、全体のカロリーはそれほど多くはないけれど、栄養バランスがよいといわれる日本の伝統的な食事が、1人暮らしの食卓から消えつつあるのです」
「1人暮らしの食事は、コンビニで食品を買ったり外食などで手軽に済ませてしまったりすることが多くなります。気をつけていないと脂ものが多くなり、お腹は満たされても栄養バランスは偏ってしまいます。現代では1人暮らしをする高齢者が増え、このことが高齢者の糖尿病増加の原因にもなっています」(林先生)
糖尿病とは
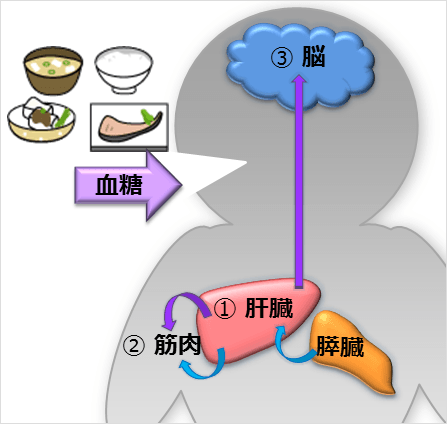
血液中のブドウ糖(血糖)は、細胞に取り込まれてエネルギーとして利用されたり、肝臓で中性脂肪として蓄えられたりするなど、私たちの体の中で重要な役割を果たしています。この血糖は、膵臓から分泌されるインスリンというホルモンによってコントロールされています(図3)。このインスリンの働きが弱くなると、血中に高血糖の状態が持続して血管や神経を傷つけてしまうことになります。このように糖尿病は、インスリン作用の不足に基づく慢性の高血糖状態を来す代謝疾患です。
- ①血糖をグリコーゲン・中性脂肪として蓄える。コレステロールを合成。
- ②血糖をエネルギーとして消費、またグリコーゲンとして蓄える。
- ③血糖をエネルギーとして消費
-
 ブドウ糖(血糖)の流れ
ブドウ糖(血糖)の流れ
-
 インスリンの流れ
インスリンの流れ
図3 インスリンの働き
糖尿病のタイプ
糖尿病は、1型と2型に大きく分けられます。1型糖尿病は、自分の膵臓でインスリンがつくられないために高血糖が続く状態です。体内でインスリンがつくられないので、体の外から注射によってインスリンを補わなければなりません。1型は子供の時に発症しやすく、患者数は糖尿病人口の5%以下とあまり多くありません。
2型糖尿病は、インスリンの分泌量が少なかったり、細胞自身が血糖を取り込む力がなかったりして、相対的にインスリンの働きが低下している状態です。もともと糖尿病になりやすい人が、不摂生やストレス、肥満といった状態を続けたために発症する典型的な生活習慣病です。加齢とともに発症しやすくなりますが、最近は子供の2型糖尿病も増えてきました。2型は、糖尿病人口の90%以上を占めています。
また、1型、2型のほかにも、薬剤やほかの病気が原因で起こるもの、妊娠中に高血糖になってしまうことがあります。以下は、2型糖尿病を中心に述べていきます。
糖尿病の症状
「糖尿病を発病した初期、または予備群のころは、自覚症状はほとんどありません」と林先生は注意を促します。
自覚症状が出たときには遅すぎる
糖尿病の自覚症状として、口やのどの渇き、多量に水分をとる、夜間に何度もトイレに行く、トイレが近い、急激な体重減少などが挙げられます。また、体がだるい、疲れやすいといった症状も糖尿病の特徴です。しかし糖尿病は、自覚症状が非常に出にくい病気です。
「糖尿病は、血液検査の数値で診断する病気です。症状がないから糖尿病ではないのでは? と思うのは間違っています」と林先生は断言します。
「『こんなに元気なんだから、病気であるはずがない』『症状がないから大丈夫』といった自己判断は、糖尿病には通用しません。むしろ、自覚症状が出たときには、病気がかなり進行していることが少なくありません。」(林先生)
定期健診を活用して早めの受診を
さらに糖尿病が進行すると様々な合併症が現れてきます。自覚症状に気がついて病院を受診したときにはすでに合併症を発症している人が少なくないといいます。糖尿病の予防には、メタボ健診といわれる特定健診(特定健康診査)や職場健診を積極的に利用して、常に自分の体の状態を知っておくことが大切です。
糖尿病と合併症
糖尿病で一番こわいのが、病気が進行して合併症が現れることです。合併症の種類は様々ですが、主なものは糖尿病神経障害、糖尿病網膜症、糖尿病腎症(じんしょう)で3大合併症と呼ばれます。林先生によると、3大合併症はその頭文字をとって「し・め・じ」と呼んでいるそうです(①神経障害(し)、②網膜症(目=め)、③腎症(じ))。
糖尿病神経障害
末梢神経の血流が悪くなるために起こる合併症で、感覚が麻痺してつま先などの傷の悪化に気付かず、足の組織が壊死(えし)を起こして下肢の切断にいたる場合もあります。
【関連】 糖尿病神経障害(病気事典)を読む
糖尿病網膜症
目の奥にある網膜に出血を起こす合併症で、失明することもあります。
【関連】 糖尿病網膜症(病気事典)を読む
糖尿病腎症
腎臓が悪化する合併症で、人工透析を余儀なくされる場合もあります。
【関連】 糖尿病腎症(病気事典)を読む
合併症の発症
3大合併症が現れてくるのは、おおざっぱな目安で10年単位だと林先生は言います。
「合併症は、糖尿病になっても最初の10年間のうちは自覚症状がなく進行し、検査をしても見つからないこともあります。次の10年間に検査をすると、3大合併症が見つかるようになります。眼底検査で小さな出血が見つかったり、尿検査でたんぱくが出ていたりするのです。その段階で放置していると、その次の10年の間に、自分でも気付くほどの症状が出てきます。この段階までくると、目が見えなくなったり、人工透析を導入しなくてはならなくなったり、足の傷が壊死するまで気づかなかったりすることもあります。症状が現れてからでは、3大合併症の治療は困難を極めることになります」(林先生)
3大合併症はおよそ「し・め・じ」の順番で発症しやすいそうです。
「糖尿病神経障害は、HbA1cが7.0%を超えると10年のうちに自覚症状が現れ始めます。糖尿病網膜症は比較的血糖値に比例しており、目の合併症は、HbA1cが7.0%を超えていなければ、重症となることはあまりありません」
3大合併症を防ぐには、継続した検査が欠かせません。糖尿病網膜症は、眼科の眼底検査でチェックします。糖尿病腎症は、尿検査でアルブミンというたんぱく尿が出ているかどうかが目安です。
「アルブミンは腎臓が傷みはじめたというサインです。しかし、その段階ではまだ腎臓の働きに問題は出ていません。自動車に例えるなら、十分に走れるけれどもうすぐ故障する時期。手入れしないでそのまま走り続けると、遠からずポンコツになる状況といえます」
また腎臓が悪化する要因としては、高血糖ばかりでなく高血圧や動脈硬化などが存在し、糖尿病腎症は、血糖値だけで進展をコントロールすることはできないそうです。
糖尿病と虚血性疾患
糖尿病の合併症としてよく耳にするのが、心筋梗塞や脳卒中などの虚血性疾患です。虚血性疾患は、動脈硬化をもとに発症しますが、糖尿病の人は糖尿病のない人に比べて2~3倍起こりやすいといわれます。
「虚血性疾患の要因は、糖尿病のほかにタバコや血圧、コレステロール、肥満といろいろあります。心筋梗塞などは総合的な合わせ技で発症し、高血糖以外の要因も影響します」(林先生)
そこで、これらの要因をまとめてチェックしようとするのが、メタボリックシンドロームの考え方です。「おなかの中に余分な脂肪がたまると、その脂肪が血糖や血圧、コレステロールを押し上げます。そこで2008年から特定健診が始まり、内臓脂肪をできるだけ減らそうとしているのです」

NTT東日本関東病院 糖尿病・内分泌内科 部長
取得専門医・認定医
- 日本内科学会認定内科医
- 日本内分泌学会内分泌代謝科(内科)専門医・指導医
- 日本糖尿病学会認定専門医・指導医